Klinisk EKG-tolkning
-
Introduktion til EKG-tolkning6 Emner
-
Hjertets elektrofysiologi og EKG-tolkning
-
Hjertets elektrofysiologi: Aktionspotentiale, automatik og vektorer
-
EKG-afledningerne: Elektroder, ekstremitetsafledninger, brystafledninger (præordiale) og 12-aflednings-EKG'et
-
Cabrera-formatet for 12-afledningers EKG og inverteret afledning aVR
-
Fortolkning af EKG: Karakteristika for det normale EKG (P-bølge, QRS-kompleks, ST-segment, T-bølge)
-
Sådan tolker du EKG'et: En systematisk tilgang
-
Hjertets elektrofysiologi og EKG-tolkning
-
Arytmier og arytmologi23 Emner
-
Mekanismer for hjertearytmier: fra automatik til reentry (genindtræden)
-
Afvigende ventrikulær overledning (aberrancy, aberration)
-
Præmature ventrikulære komplekser (PVC)
-
For tidlig atriekontraktion (for tidligt atrieslag/kompleks): EKG og kliniske implikationer
-
Sinusrytme: fysiologi, EKG-kriterier og kliniske implikationer
-
Sinusarytmi (respiratorisk sinusarytmi)
-
Sinusbradykardi: definitioner, EKG, årsager og behandling
-
Kronotropisk inkompetence (manglende evne til at øge hjertefrekvensen)
-
Sinoatrialt stop og sinoatrial pause (sinuspause/stop)
-
Sinoatrialt blok (SA-blok): EKG-kriterier, årsager og kliniske træk
-
Sinusknudedysfunktion (SND) og syg sinus-syndrom (SSS)
-
Sinustakykardi og uhensigtsmæssig sinustakykardi
-
Atrieflimren: EKG, klassifikation, årsager, risikofaktorer og behandling
-
Atrieflagren: klassifikation, årsager, EKG-kriterier og behandling
-
Ektopisk atrial rytme (EAT), atrial takykardi (AT) og multifokal atrial takykardi (MAT)
-
Præeksitation, atrioventrikulær reentry-takykardi (AVRT), Wolff-Parkinson-White-syndrom (WPW)
-
Junktional rytme (flugtrytme) og junktional takykardi
-
Ventrikulær rytme og accelereret ventrikulær rytme (idioventrikulær rytme)
-
Ventrikulær takykardi (VT): EKG-kriterier, årsager, klassificering, behandling
-
Lang QT-interval (QTc), langt QT-syndrom (LQTS) og torsades de pointes
-
Ventrikelflimmer, pulsløs elektrisk aktivitet og pludseligt hjertestop
-
Pacemaker-medieret takykardi (PMT): EKG og behandling
-
Diagnose og behandling af supraventrikulære og ventrikulære takyarytmier: Smal kompleks takykardi og bred kompleks takykardi
-
Mekanismer for hjertearytmier: fra automatik til reentry (genindtræden)
-
Myokardieiskæmi og -infarkt22 Emner
-
Introduktion til koronararteriesygdom (iskæmisk hjertesygdom)
-
Klassificering af akut koronarsyndrom (ACS) og akut myokardieinfarkt (AMI)
-
Klinisk anvendelse af EKG ved brystsmerter og akut myokardieinfarkt
-
Diagnostiske kriterier for akut myokardieinfarkt: Hjertetroponiner, EKG og symptomer
-
Hjertetroponin I (TnI) og T (TnT): Fortolkning og evaluering ved akut koronarsyndrom
-
Myokardieiskæmi og -infarkt: Cellulære forandringer, EKG og symptomer
-
Den venstre ventrikel ved myokardieiskæmi og -infarkt
-
Faktorer, der ændrer det naturlige forløb ved akut myokardieinfarkt (AMI)
-
EKG ved myokardieiskæmi: iskæmiske ændringer i ST-segmentet og T-bølgen
-
ST-segmentdepression ved myokardieiskæmi og differentialdiagnoser
-
ST-segmentforhøjelse ved akut myokardieiskæmi og differentialdiagnoser
-
Myokardieinfarkt med ST-elevation (STEMI) uden ST-elevationer på 12-afledningers EKG
-
T-bølger ved iskæmi: hyperakut, inverteret (negativ), Wellen's tegn & de Winter's tegn
-
EKG-tegn på myokardieinfarkt: patologiske Q-bølger og patologiske R-bølger
-
Andre EKG-forandringer ved iskæmi og infarkt
-
Supraventrikulære og intraventrikulære ledningsdefekter ved myokardieiskæmi og -infarkt
-
EKG-lokalisering af myokardieinfarkt/iskæmi og okklusion af kranspulsåren (synderen)
-
EKG'et i vurdering af myokardie-reperfusion
-
Tilgang til patienter med brystsmerter: differentialdiagnoser, behandling og EKG
-
Stabil koronararteriesygdom (angina pectoris): Diagnose, evaluering og behandling
-
NSTEMI (myokardieinfarkt uden ST-hævning) og ustabil angina: Diagnose, kriterier, EKG, behandling
-
STEMI (myokardieinfarkt med ST-hævning): Diagnose, EKG, kriterier og behandling
-
Introduktion til koronararteriesygdom (iskæmisk hjertesygdom)
-
Ledningsdefekter11 Emner
-
Oversigt over atrioventrikulære (AV) blokeringer
-
Førstegrads AV-blok (AV-blok I, AV-blok 1)
-
AV-blok af anden grad: Mobitz type 1 (Wenckebach) & Mobitz type 2 blok
-
Tredje grads AV-blok (3. grads AV-blok, AV-blok 3, AV-blok III)
-
Håndtering og behandling af AV-blok (atrioventrikulær blokke)
-
Intraventrikulær ledningsforsinkelse: bundtgrenblokke og fascikulære blokke
-
Højre grenblok (RBBB): EKG, kriterier, definitioner, årsager og behandling
-
Venstre grenblok (LBBB): EKG-kriterier, årsager, håndtering
-
Venstre grenblok (LBBB) ved akut myokardieinfarkt: Sgarbossa-kriterierne
-
Fascikulært blok (hemiblok): Venstre anterior & venstre posterior fascikulær blok
-
Uspecifik intraventrikulær ledningsforsinkelse (defekt)
-
Oversigt over atrioventrikulære (AV) blokeringer
-
Hjertehypertrofi og -udvidelse5 Emner
-
Atrial og ventrikulær forstørrelse: hypertrofi og dilatation på EKG
-
EKG ved venstre ventrikelhypertrofi (LVH): kriterier og implikationer
-
Højre ventrikelhypertrofi (RVH): EKG-kriterier og kliniske karakteristika
-
Biventrikulær hypertrofi EKG og kliniske karakteristika
-
Forstørrelse af venstre atrium (P mitrale) og højre atrium (P pulmonale) på EKG
-
Atrial og ventrikulær forstørrelse: hypertrofi og dilatation på EKG
-
Lægemidler og elektrolyt-ubalance3 Emner
-
Genetik, syndromer og diverse7 Emner
-
EKG J-bølgesyndromer: hypotermi, tidlig repolarisering, hypercalcæmi og Brugadas syndrom
-
Brugadas syndrom: EKG, kliniske træk og behandling
-
Tidligt repolarisationsmønster på EKG (tidligt repolarisationssyndrom)
-
Takotsubo-kardiomyopati (knust hjerte-syndrom, stressinduceret kardiomyopati)
-
Perikarditis, myokarditis og perimyokarditis: EKG, kriterier og behandling
-
Eletrisk alternans: EKG ved perikardieeffusion og hjertetamponade
-
Langt QT-syndrom (LQTS)
-
EKG J-bølgesyndromer: hypotermi, tidlig repolarisering, hypercalcæmi og Brugadas syndrom
-
Træningsstresstest (trænings-EKG)6 Emner
-
Introduktion til træningsstresstest (løbebåndstest, trænings-EKG)
-
Indikationer, kontraindikationer og forberedelser til anstrengelsestestning
-
Træningsstresstest (trænings-EKG): protokoller, evaluering og afslutning
-
Træningsstresstest i særlige patientgrupper
-
Træningsfysiologi: fra normal reaktion til myokardieiskæmi og brystsmerter
-
Evaluering af træningsstresstest: EKG, symptomer, blodtryk, hjertefrekvens, præstation
-
Introduktion til træningsstresstest (løbebåndstest, trænings-EKG)
Andre EKG-forandringer ved iskæmi og infarkt
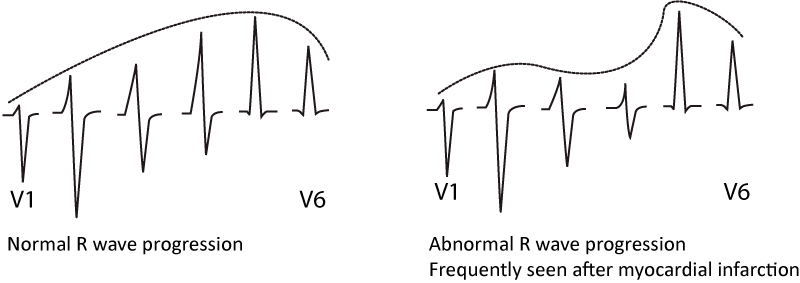
Patologisk progression af R-bølger
Normal R-bølgeprogression indebærer, at R-bølgeamplituden øges gradvist fra V1 til V5 og derefter aftager igen i V6. Se figur 1. Unormal R-bølgeprogression indebærer, at den gradvise stigning fra V1 til V5 er fraværende. Den kan være brudt, som i figur 1. Enhver type infarkt kan forårsage patologisk R-bølgeprogression. Specificiteten for patologisk R-bølgeprogression er dog betydeligt lavere end patologiske Q-bølger, og retningslinjerne angiver ikke nogen EKG-kriterier, der er specifikke for R-bølgeprogression.
Ændringer i U-bølger
Nye U-bølger (i fravær af bradykardi) kan indikere iskæmi. Hvis der var U-bølger til stede ved en tidligere optagelse, skal amplituden øges for at antyde iskæmi. Inverterede U-bølger er endnu mere typiske for iskæmi (men følsomheden er lav). U-bølgeforandringer ledsager altid andre iskæmiske ST-T-forandringer. De kan forekomme ved både NSTEMI og STEMI.
QTc-forlængelse
QT-intervallet (QTc) kan forlænges, forkortes eller være uændret ved iskæmi.
R-bølgens amplitude
Akut transmural iskæmi kan forbigående øge R-bølgernes amplitude. Dette menes at skyldes forsinket (og dermed elektrisk uhindret) depolarisering i det iskæmiske område.
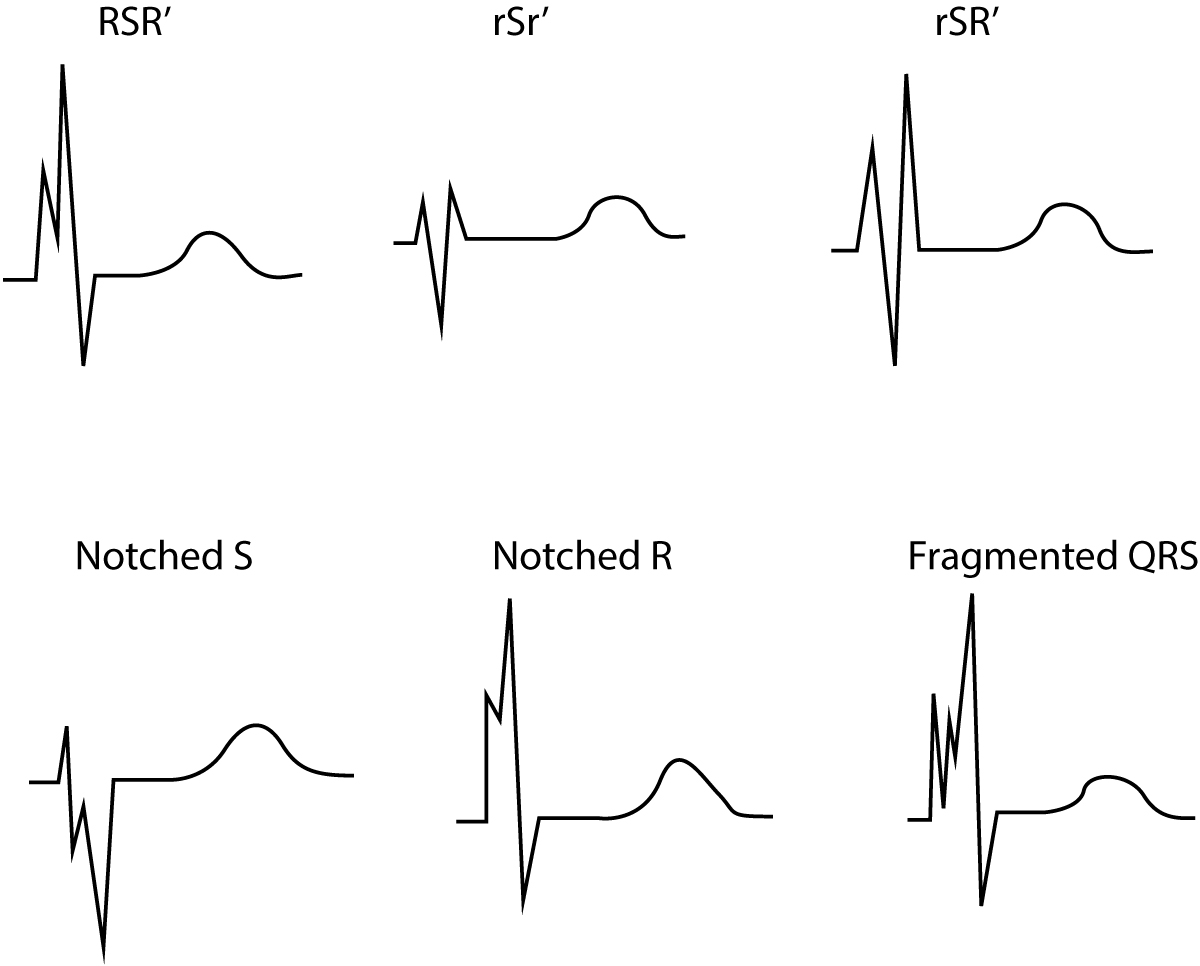
Fragmenteret QRS-kompleks
Definitionen af fragmenterede QRS-komplekser (figur 2) er som følger:
- QRS-komplekser med mere end 1 R-bølge og/eller
- indhak i den nedadgående del af R-bølgen og/eller
- indhak i den nedadgående del af S-bølgen
I tilfælde af komplet/inkomplet grenblok eller pacemakerrytme kræves der >2 hak i S-bølgen eller R-bølgen.
Fragmenterede QRS-komplekser er tegn på tidligere myokardieinfarkt. Der er billedundersøgelser, der viser, at QRS-fragmentering er mere almindelig end udviklingen af patologiske Q-bølger efter infarkt. Sensitiviteten af fragmenteret QRS for myokardieinfarkt var 86 % sammenlignet med 36 % for patologiske Q-bølger. Specificiteten var dog lavere for fragmenteret QRS (89 % vs. 99 %). Fraværet af fragmenteret QRS har en høj negativ prædiktiv værdi (93 %) for myokardieinfarkt. Desuden er fragmenteret QRS forbundet med en øget risiko for pludselig hjertedød og ventrikulære arytmier.
Ny ledningsdefekt
Myokardieinfarkt/iskæmi kan være kompliceret af ledningsdefekter (omtalt i en separat artikel).
