Aortastenose
Aortaklappens areal er normalt 3,0 til 4,0 cm2. Aortastenose er en progressiv sygdom, der fører til en gradvis reduktion af åbningsarealet. Når arealet reduceres, øges den transvalvulære flowmodstand. Dette resulterer i øget belastning af venstre ventrikel, samtidig med at det påvirker den systemiske perfusion. Aortastenose er en alvorlig tilstand med dårlige langtidsresultater. Patienter med aortastenose med lavt flow og lav gradient (omtalt nedenfor) har en 3-års overlevelsesrate på 50 % (Eleid et al.).
Årsagen til aortastenose viser markante geografiske variationer. I højindkomstlande skyldes størstedelen af tilfældene forkalkning af aortaklappen. Forkalkning er traditionelt blevet betragtet som en passiv degenerativ proces, men nye beviser tyder på, at den driver frem af en biologisk aktiv proces. Risikofaktorer for forkalkning overlapper med risikofaktorer for koronar hjertesygdom (aterosklerose). Gennemsnitsalderen ved diagnosticering af aortastenose er 75 år i højindkomstlande.
I lav- og mellemindkomstlande er reumatisk hjertesygdom den førende årsag til aortastenose. Reumatisk hjertesygdom er en komplikation til gigtfeber, som er forårsaget af streptokokinfektioner (gruppe A Streptococcus). Reumatisk hjertesygdom kan opstå i alle aldre, og det er almindeligt med multiple klaffelæsioner (typisk aorta- og mitralklappen). Reumatisk hjertesygdom er sjælden i højindkomstlande, formentlig fordi streptokokinfektioner behandles meget liberalt.
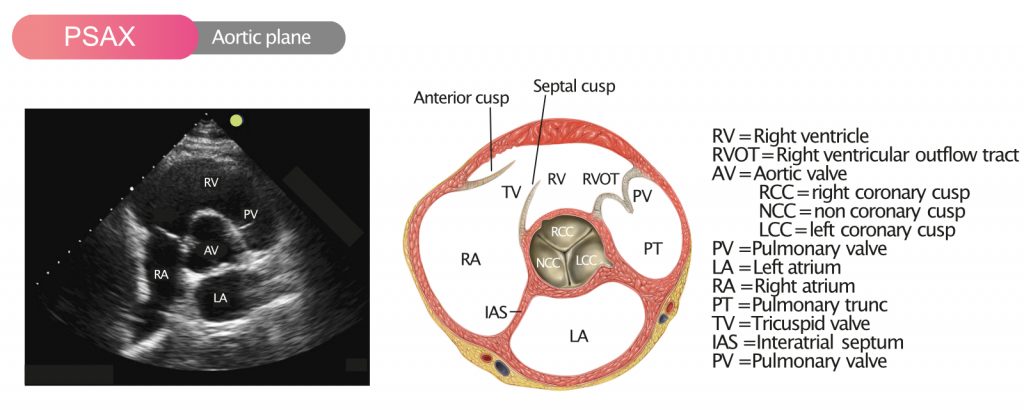
Figur 1 viser aortaklappen i PSAX (parasternal kortakset visning).
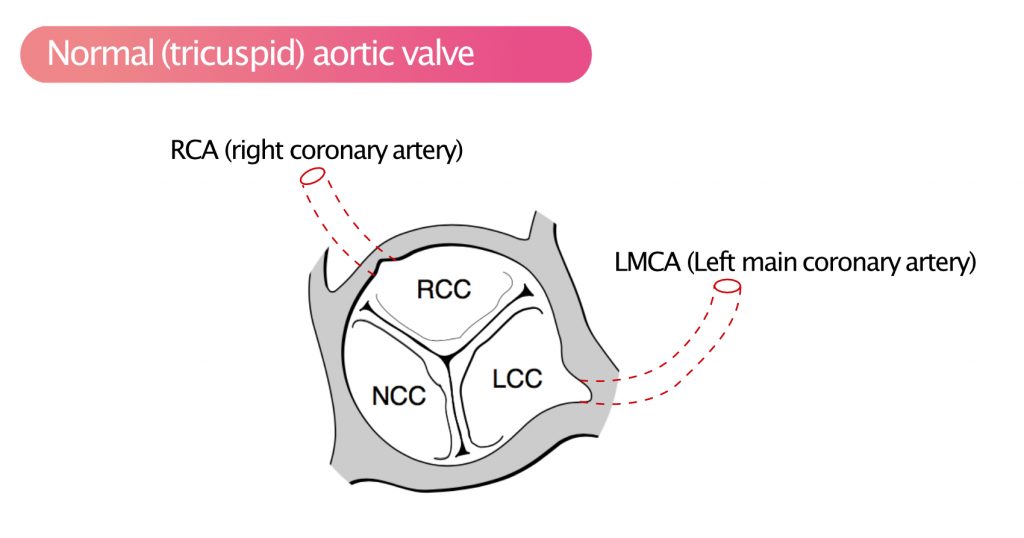
Personer med bikuspide aortaklapper har en væsentligt forhøjet risiko for at udvikle aortastenose. Forekomsten af bikuspide aortaklapper er 1 til 2 % i de fleste vestlige befolkninger. Personer med bikuspide aortaklapper kan udvikle symptomatisk aortastenose allerede i en alder af 60 år. Bikuspide aortaklapper øger også risikoen for aortaaneurisme, aortadissektion og endokarditis. Figur 2 viser den normale tricuspide aortaklap.
Naturligt forløb og prognose ved aortastenose
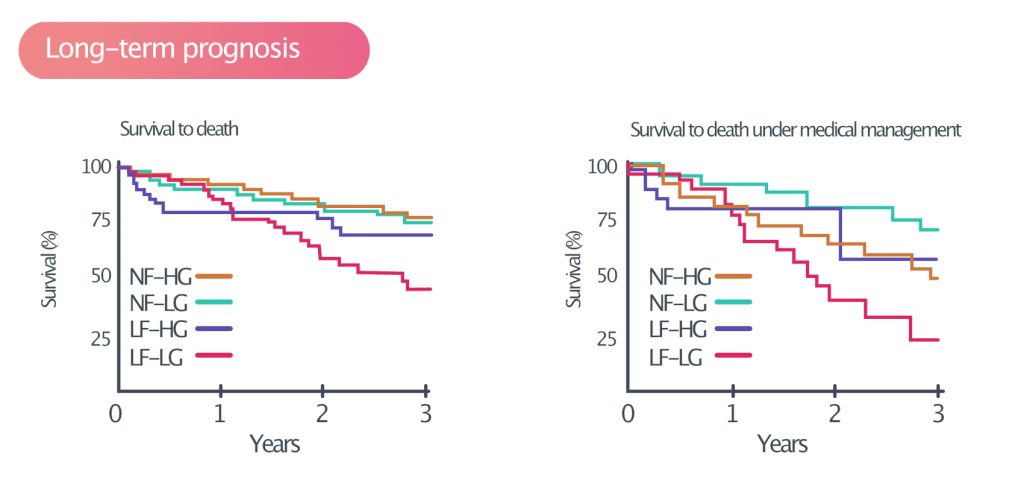
Aortastenose er generelt asymptomatisk, indtil ventilområdet er <1 cm². Denne tilstand medfører hæmodynamiske ændringer, der ændrer ventriklens volumenbelastning, myokardievægspændingen og perfusionen i koronararterierne. Disse ændringer fører gradvist til utilstrækkelig koronar perfusion (dvs. myokardieiskæmi og angina pectoris), ventrikulær dysfunktion (hjertesvigt ) og arytmier. Den årlige risiko for pludseligt hjertestop er <1%, og medianoverlevelsen er 3 år. Langtidsprognosen ved aortastenose er vist i figur 3.
Patofysiologi ved aortastenose
Efterhånden som aortastenosen skrider frem, ændres trykforholdene på venstre side dramatisk, herunder i venstre ventrikel, venstre atrium, aorta og koronararterierne.
Efterhånden som ventilområdet bliver mindre, øges den transvalvulære modstand, hvilket gør det sværere at skubbe blod ud i aorta. I de tidlige stadier af aortastenose bliver slagvolumen mindre. Reduceret slaggevolumen og øget modstand i klappen resulterer i kompenserende venstre ventrikelhypertrofi. Dette gør det muligt for venstre ventrikel at generere et større tryk og derved overvinde modstanden i stenosen og opretholde et tilstrækkeligt slaggevolumen.
Ventrikelhypertrofi er således en kompenserende mekanisme, hvis formål er at opretholde et tilstrækkeligt slagvolumen. Som tidligere nævnt er afterload den modstand, som muskelfibrene skal overvinde for at skubbe blod ud i aorta; det svarer til den kraft, som myokardiet skal generere under systolen. Afterload beskrives i form af vægspænding, som er belastningen på de enkelte muskelfibre. Vægspænding pr. overfladeareal (σ) kan beregnes med Laplaces lov:
Vægspænding = σ = (pLV × rLV) / (2 × tykkelseLV)
LV = venstre ventrikel; p = transmuralt tryk; r = radius,
Denne formel giver en matematisk forklaring på, hvorfor aortastenose fører til hypertrofi. Aortastenose medfører øget vægstress (dvs. belastning af de enkelte muskelfibre), som kan afhjælpe, hvis tælleren bliver mindre, eller hvis nævneren bliver større. I de tidlige stadier af aortastenose øges vægtykkelsen (dvs. nævneren bliver større), hvilket resulterer i en reduktion af vægspændingen.
Desværre fører venstre ventrikelhypertrofi til hjertemodellering, som igen fører til reduceret myokardiecompliance. Det skyldes øget vægtykkelse og udvikling af interstitiel fibrose. Når compliance falder, reduceres den passive fyldning af venstre ventrikel. Atriets sammentrækning (aktiv fyldning) bliver stadig vigtigere. Nedsat passiv fyldning fører til højere end-diastolisk tryk i ventriklen. Man mener, at dette resulterer i reduceret myokardieperfusionstryk og dermed subendokardiel iskæmi. Forhøjet end-diastolisk tryk kan også forplante sig bagud til venstre atrium og videre til lungekredsløbet. Derfor kan personer med aortastenose udvikle lungeødem.
Efterhånden som stenosen bliver mere udtalt, accelererer udviklingen af hypertrofi og fibrose. Ventriklens compliance falder, og fyldningstrykket stiger. Der udvikles subendokardiel iskæmi, som sammen med hypertrofi og fibrose fører til en øget risiko for ventrikulære arytmier. Desuden reduceres slagvolumen, når den kontraktile funktion aftager. Når myokardiet ikke længere kan kompensere med hypertrofi, begynder ventriklen at udvide sig. Ventrikeldilatation fører til et fald i det intraventrikulære tryk og dermed et fald i vægspændingen. Denne anden kompenserende mekanisme fører i sidste ende til hjertesvigt.
Angina pectoris (brystsmerter) og arytmier forårsaget af aortastenose
Angina pectoris er almindeligt ved aortastenose. Iskæmi forklares med et fald i koronar perfusion (stenosen forhindrer normal blodgennemstrømning gennem aorta) parallelt med øget iltbehov i det hypertrofiske myokardium.
Aortastenose (AS) kan også forårsage synkope, især under fysisk aktivitet. Mekanismerne, der forklarer, hvordan fysisk aktivitet fører til synkope, er stadig ufuldstændigt forstået. Med hensyn til arytmier, akut hjertesvigt og synkope er følgende forklaringer typisk blevet foreslået:
- Ventrikulære arytmier ved aortastenose (AS) fremprovokeres af fysisk aktivitet.
- Akut hjertesvigt ved AS opstår på grund af pludselig ventrikulær overbelastning.
- Pludselig perifer vasodilatation under eller umiddelbart efter fysisk aktivitet kan også forårsage synkope.
Ekkokardiografisk vurdering af aortastenose
Størstedelen af alle patienter med aortastenose kan diagnosticeres og overvåges med ekkokardiografi. I udvalgte tilfælde kan vurdering og opfølgning suppleres med hjertekateterisering, magnetisk resonansbilleddannelse (hjerte-MR) eller computertomografi (CT). De vigtigste parametre til vurdering af aortastenose er præsenteret i tabel 1. Som det fremgår af tabel 1, er aortastenose gradueret fra sklerose til svær aortastenose.
Tabel 1. Sværhedsgrader af aortastenose
| Ekkoparameter | Sklerose i aortaklappen | Mild AS | Moderat AS | Alvorlig AS |
|---|---|---|---|---|
| Peak-hastighed, m/sek | <2.5 | 2.5-3 | 3-4 | >4 |
| Gennemsnitlig gradient, mmHg | Normal | <20 | 20-40 | 40 |
| Areal af aortaklap, cm² | Normal | ≥1.5 | 1-1.5 | <1 cm² |
| Calcium-scoring, AU* | Mand: 2,065 Kvinder: 1.275 |
*Kalkscoring opnået med computertomografi (CT).
Visuel (2D) vurdering af aortaklappen
Bikuspide aortaklapper
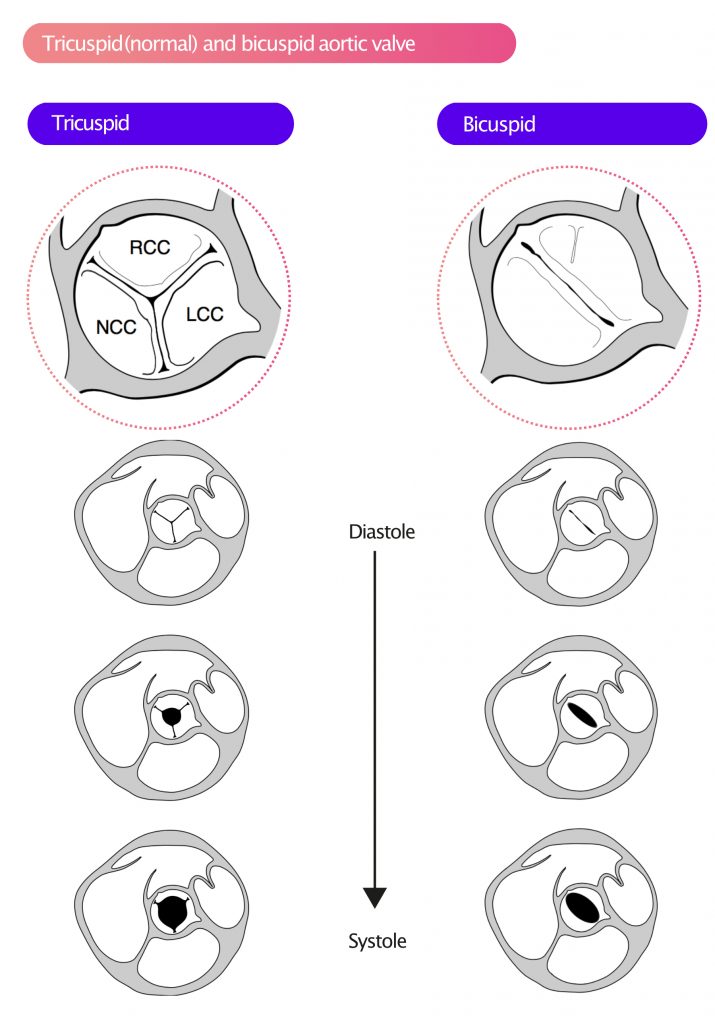
I 80 % af tilfældene med bikuspide aortaklapper er RCC og LCC sammenvoksede, og i de resterende tilfælde er RCC og NCC sammenvoksede. En normal (tricuspid) aortaklap har tre cusps, hvilket oftest er tydeligt i det parasternale kortaksebillede (PSAX). Under systolen er ventilåbningen cirkulær (Figur 4). En bikuspid aortaklap har derimod to spidser, som normalt er asymmetriske og har forskellig størrelse. Lejlighedsvis kan bikuspide klapper udvise en tydelig raphe, hvilket resulterer i, at klappen ser tricuspid ud på ekkokardiogrammet. En bikuspid aortaklap har en elliptisk åbning under systolen (Figur 4).
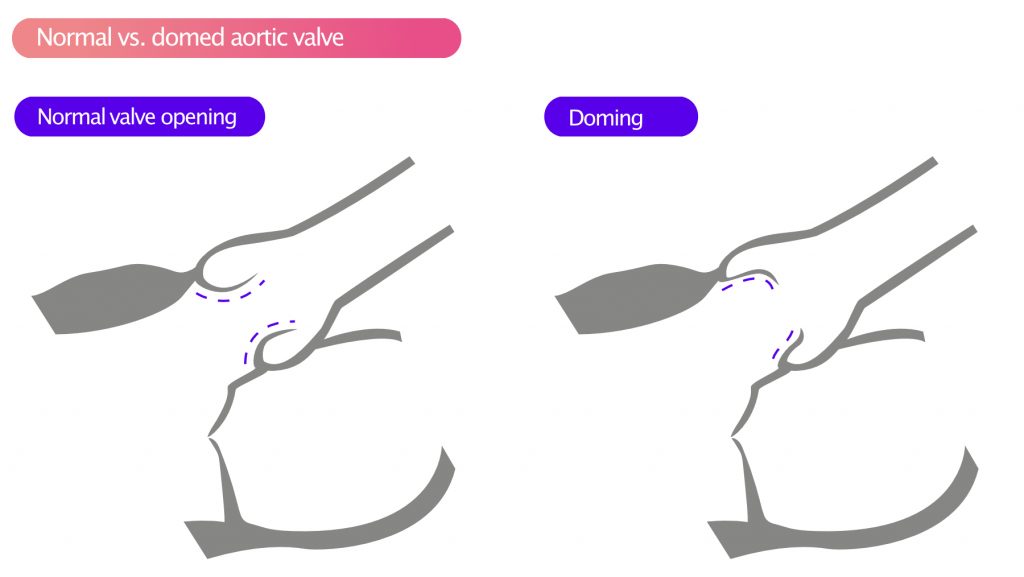
Under systolen udviser cuspierne ofte doming, som illustreret i figur 5.
Forkalkning af aortaklappen
Forkalkning af aortaklappen viser sig som aflejringer med høj ekkogenicitet. Forkalkninger kan ses på cuspierne, aortaanulus og den proksimale aorta. Omfanget og sværhedsgraden af valvulær forkalkning kan gradueres semikvantitativt som mild (tilstedeværelse af små hyperekogene områder med lidt akustisk skygge), moderat (flere store områder med tæt ekkogenicitet) eller svær (omfattende fortykkelse med øget ekkogenicitet og høj akustisk skygge).
Reumatisk hjertesygdom
Aortastenose som følge af reumatisk hjertesygdom resulterer i en homogen fortykkelse af cuspierne, især ved spidserne. I udtalte tilfælde kan spidserne være smeltet sammen ved spidserne. Cuspierne udviser ofte doming under systolen (Figur 4).
Subvalvulær obstruktion
Subaortisk obstruktion betyder, at stenosen er placeret i LVOT (venstre ventrikels udstrømningskanal). Subvalvulær stenose skyldes typisk tilstedeværelsen af en subaortamembran eller HOCM (hypertrofisk obstruktiv kardiomyopati).
Subaortal membran
En subaortamembran visualiseres bedst i apikale billeder (4C, 5C) og ses som en tydelig fibrøs ring proksimalt for aortaklappen. Eksistensen af en subaortamembran forårsager turbulens i LVOT. Dette kan føre til ufuldstændig lukning af ventilen under diastolen, hvilket igen kan føre til aortaregurgitation.
Ved HOCM er der to faktorer, der bidrager til indsnævringen af LVOT:
- Hypertrofi af septum fører til indsnævring af LVOT.
- SAM (Systolic Anterior Motion) betyder, at den forreste mitralklap trækkes ind i LVOT under systolen og derved obstruerer LVOT.
Supravalvulær obstruktion
Obstruktion i den proksimale aorta er en sjælden medfødt misdannelse. Den visualiseres typisk i PLAX (parasternal long-axis view).
To-dimensionel (2D) ekkokardiografi
LVOT og proksimal aorta
Følgende målinger, som er illustreret i figur 6, bør udføres:
- LVOT (venstre ventrikels udstrømningskanal)
- Aorta annulus
- Sinus af Valsalva
- Sinotubulært kryds (STJ)
- Opstigende aorta
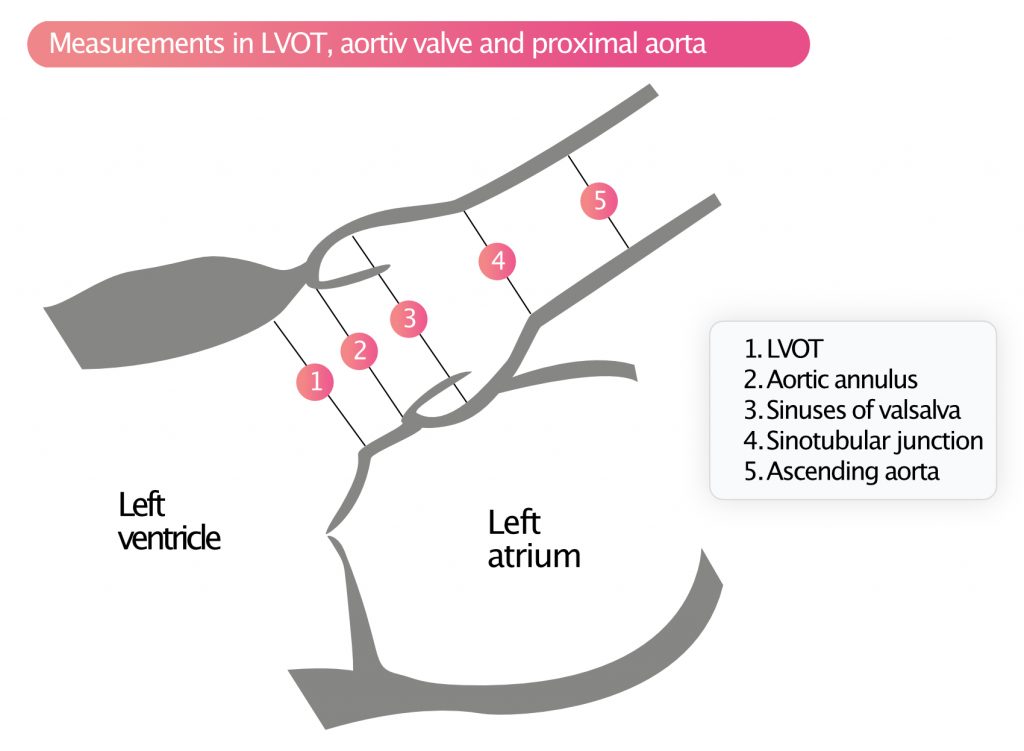
Målingerne foretages, når ventilen er åben (dvs. under systolen). Dilatation af aorta annulus, sinus Valsalva, STJ (sinotubular junction) og den opstigende aorta bør give mistanke om Marfans syndrom eller bikuspide aortaklapper, især hos yngre personer. Dilatation ses også ved systemisk hypertension og hos ældre personer.
Evaluering af venstre ventrikel
Venstre ventrikel bør undersøges med hensyn til hypertrofi og dilatation. Se Størrelse og dimensioner af venstre ventrikel.
Doppler-undersøgelser
Dopplerundersøgelse giver den mest objektive kvantificering af sværhedsgraden af aortastenose. Det er meget vigtigt at registrere den maksimale flowhastighed ved hjælp af kontinuerlig Doppler over aortaklappen. Spidshastigheden bruges til at beregne trykgradienten (dvs. trykforskellen) over aortaklappen. Jo mere alvorlig stenosen er, jo større er trykgradienten og dermed også hastigheden over klappen. Målingerne udføres altid i flere apikale vinkler, og for det meste også fra højre parasternal vinkel og suprasternal vinkel.
En pencil-probe (PEDOF [Pulse Echo DOppler Flow] probe) kan være nødvendig for at registrere høje hastigheder (>3,5 m/s) med præcision. Pencil-proben er en lille kontinuerlig bølgetransducer med to krystaller, som giver mulighed for optimal transducerplacering, vinkling og måling af høje hastigheder. Pencil-proben kan bruges i alle vinkler, især i højre parasternal og suprasternal vinkel. Det er dog generelt ikke nødvendigt, hvis flowhastigheden er lav (<3 m/s), og cuspopeningen kan visualiseres tydeligt. Ulempen ved blyantsproben er manglen på et 2D-billede til at styre ultralyden.
Maksimal gradient over aortaklappen
Den maksimale (peak) gradient repræsenterer den største trykforskel, der registreres over ventilen under systolen. Dette opnås ved at registrere spidshastigheden (ved hjælp af kontinuerlig Doppler) over ventilen under systolen. Spidshastigheden sættes ind i Bernoullis forenklede formel for at beregne spidsgradienten (ΔP, mmHg):
ΔP = 4v2
Gennemsnitlig gradient over aortaklappen
Den gennemsnitlige gradient repræsenterer den gennemsnitlige trykforskel mellem venstre ventrikel og aorta under systolen. Den beregnes ved hjælp af kontinuerlig Doppler for at opnå VTI (Velocity Time Integral) over ventilen. Hvis den gennemsnitlige gradient over aortaklappen er ≥40 mmHg, klassificeres aortastenosen som alvorlig.
Aortaklappens areal (AVA)
Aortaklappens åbningsareal beregnes ved hjælp af kontinuitetsligningen. Det underliggende princip er, at det blodvolumen, der strømmer (pr. tidsenhed) gennem aortaklappen, skal være lig med det volumen, der strømmer gennem LVOT. Husk, at VTI og areal kan bruges til at beregne volumen: volumen = areal × VTI. I henhold til kontinuitetsligningen skal produktet af areal og VTI være det samme i LVOT og aortaklappen:
arealLVOT × VTILVOT =arealaortaklap ×VTIaortaklap
For at beregne aortaklappens areal måler vi areaLVOT, VTILVOT og VTIaortaklappen. AreaLVOT fås ved at måle LVOT’s diameter (D):
areaLVOT =DLVOT × π
VTILVOT beregnes ved hjælp af pulsbølgedoppler med prøvevolumen placeret i LVOT. VTIaortaklappen måles med kontinuerlig bølgedoppler gennem aortaklappen. Derefter beregnes areaaortiv-ventilen som følger:
areaaorticvalve = (areaLVOT × VTILVOT)/VTIaorticvalve
Aortaklaffens areal kan justeres i forhold til kroppens overfladeareal (BSA). Hvis aortaklaffens areal er <1 cm2 eller det BSA-normaliserede areal er <0,6 cm2/m2, er aortastenosen alvorlig.
Hvis hastigheden i LVOT er >1,5 m/s, eller hvis hastigheden over aortaklappen er <3,0 m/s, skal trykgradienten beregnes ved hjælp af følgende formel:
ΔP = 4 (v2aortaklap – v2LVOT)
VTI-forhold
VTI-ratio kan også bruges til at estimere graden af stenose.
VTILVOT /VTIaortaklap
Jo lavere ratio, jo mere udtalt er stenosen. VTI-forhold <0,25 betyder alvorlig aortastenose. VTI-ratio er især nyttig hos personer med små ventrikelvolumener.
I forbindelse med atrieflimren skal alle målinger foretages på 5 på hinanden følgende hjertecyklusser, og gennemsnitsværdien af hver enkelt parameter skal bruges til at udføre beregningerne.
Trykgenoprettelsesfænomen: overvurdering af trykgradienten
Ifølge Bernoullis lov falder trykket, og hastigheden stiger, når en væske bevæger sig mod en forsnævring. Når væsken har passeret forsnævringen, sker det modsatte: Hastigheden falder, og trykket stiger. Dette gælder også for blodgennemstrømning gennem stenotiske ventiler. Fænomenet kaldes pressure recovery phenomenon (figur 7).
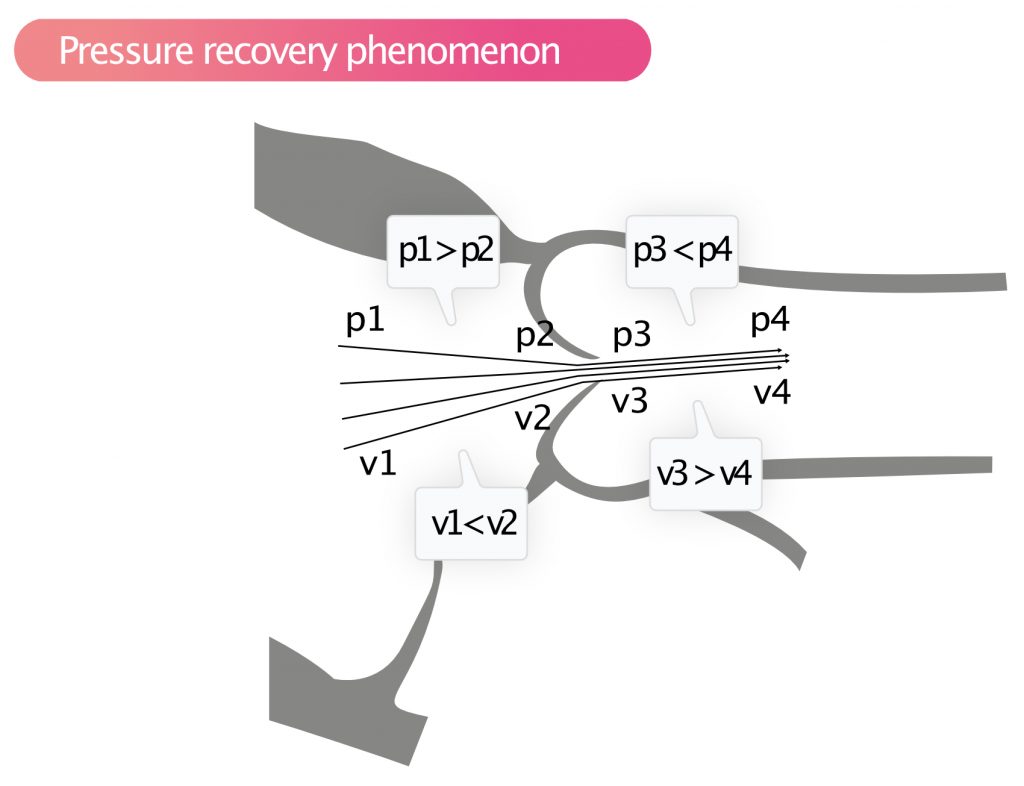
Pressure recovery betyder, at trykket stiger hurtigt umiddelbart efter en stenose, mens hastigheden falder. Med kontinuerlig bølgedoppler registreres den højeste hastighed, som er hastigheden umiddelbart efter stenosen, og hvor trykket faktisk er lavere end trykket længere oppe i aorta. Derfor vil Doppler overestimere trykfaldet over aortaklappen, dvs. at forskellen mellem trykket i aorta og venstre ventrikel er lavere, end Doppler-målingen antyder. Jo mindre aortadiameteren er, jo mere udtalt er trykstigningen. Hvis den opstigende aorta er <3,0 cm, er der generelt en betydelig trykgenopretning ved aortastenose. Hvis den opstigende aorta er bred, kan trykgenopretning ignoreres.
Klassificering af aortastenose
Patienter med et aortaklapareal <1 cm² (og bevaret ejektionsfraktion) kan klassificeres i fire grupper i henhold til gennemsnitlig trykgradient (MPG) og slagvolumenindeks (SVI). Sidstnævnte er slaggevolumen normaliseret i forhold til kroppens overfladeareal (BSA).
| Højt flow / høj gradient | MPG >40 mmHg SVI ≥35 ml/m² |
| Højt flow / lav gradient | MPG <40 mmHg SVI ≥35 ml/m² |
| Lavt flow / høj gradient | MPG >40 mmHg SVI <35 ml/m² |
| Lavt flow / lav gradient | MPG <40 mmHg SVI <35 ml/m² |
Lavt flow, lav gradient, lav EF aortastenose
Trykgradienten er fundamental ved aortastenose. I forbindelse med kontraktil (systolisk) dysfunktion er venstre ventrikel ikke i stand til at generere en normal trykstigning, og derfor falder trykgradienten over aortaklappen uanset stenosen. Derfor vil en patient med aortastenose, som udvikler kontraktil dysfunktion, udvise en forbedring af trykgradienten, på trods af at stenosen forbliver uændret eller endda mere alvorlig.
Dette scenarie kalder aortastenose med lavt flow, lav gradient og lav ejektionsfraktion. Ved ekkokardiografi er dette karakteriseret ved følgende:
- Aortaklappen har et areal på <1 cm2
- LVEF (uddrivningsfraktion) <40%
- Gennemsnitlig trykgradient <30-40 mmHg.
Desuden kan kontraktil dysfunktion føre til, at aortaklappen ser mindre mobil ud, end den faktisk er. Det skyldes, at den dysfunktionelle ventrikel ikke er i stand til at generere nok kraft til at åbne klapperne ordentligt (især hvis de er forkalkede). I dette scenarie kan moderat aortastenose se ud til at være alvorlig. Dette betegnes som pseudosvær aortastenose. I sådanne tilfælde er det særligt vigtigt at beregne aortaklappens areal.
Lavt flow, lav gradient, normal EF aortastenose
Personer med små ventrikelvolumener kan udvise aortastenose med lavt flow, lav gradient og normal EF, hvilket betyder, at aortastenose er til stede med lavt flow og lav gradient på trods af normal uddrivningsfraktion. I disse situationer bør VTI-ratioen tillægges større betydning i vurderingen.
Ekkokardiografisk vurdering af sværhedsgraden af aortaklapstenose er afhængig af peak velocity, middeltryksgradient og aortaklapareal (AVA), som ideelt set skal stemme overens. Hos 25 % af patienterne er disse parametre uoverensstemmende (normalt aortaklapareal <1 cm² og gennemsnitlig trykgradient <40 mmHg). I de fleste tilfælde har disse patienter et normalt flow (slagvolumenindeks ≥35/ml/m²), men et lavt flow giver vigtig prognostisk information. For at vurdere, om disse patienter virkelig har svær aortastenose, bør calciumscoren måles ved hjælp af computertomografi (tærsklerne er 2.000 AU hos mænd og 1.250 AU hos kvinder)
Referencer
[2] Baumgartner et al. Anbefalinger om ekkokardiografisk vurdering af aortaklapstenose: En fokuseret opdatering fra European Association of Cardiovascular Imaging og American Society of Echocardiography.
